disease
疾患
腰椎椎間板ヘルニア
目次
腰椎椎間板ヘルニアは、「腰の痛み」を引き起こす代表的な疾患のひとつです。腰痛から始まり、その後、お尻や足まで強い痛み(下肢痛:かしつう)・しびれが広がり、脚に力が入りにくいなどの症状が現れます。また、咳・くしゃみをする、重いものを持つなど「前かがみの姿勢」を取ると、症状が強くなる特徴があります。
腰の骨(腰椎:ようつい)の骨と骨の間にある「椎間板の中身」が後方に飛び出して、神経を圧迫することが原因であり、神経圧迫が進行すると、日常生活への支障や歩行障害・排尿障害などが現れ、「外科的手術」が必要になる場合もあります。
腰椎椎間板ヘルニアでは、できるだけ症状の軽いうちに適切な治療を開始することが大切となります。お早めに当院までご相談ください。
腰椎椎間板と神経の関係
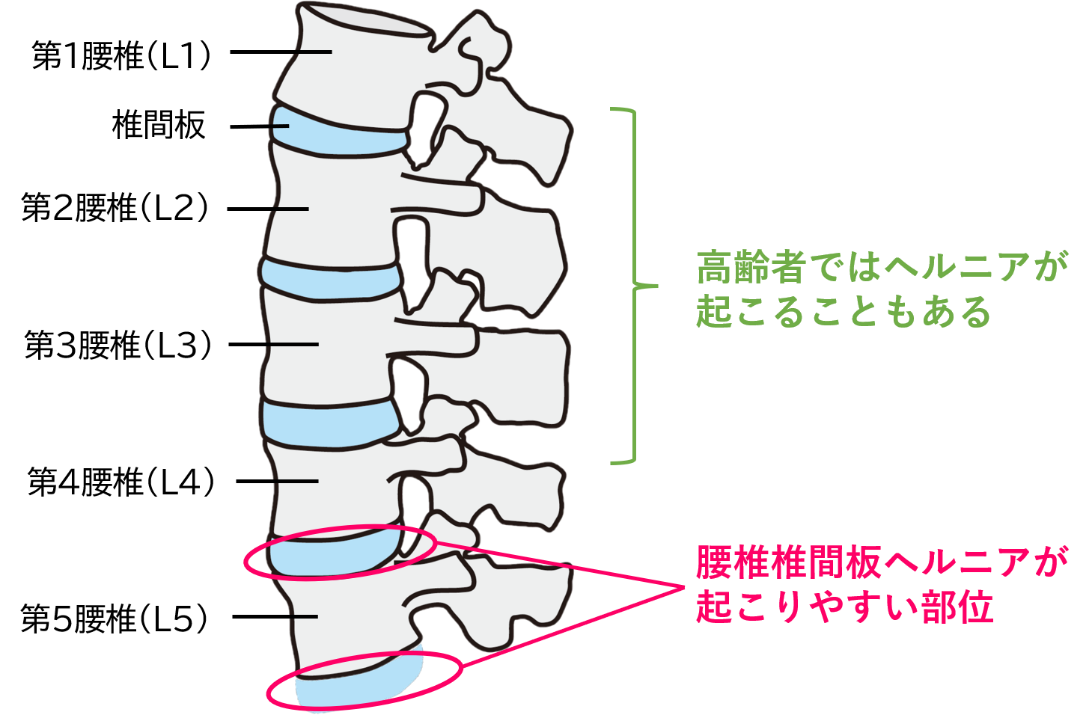
私たちの体には「脊柱(せきちゅう・脊椎:せきつい=背骨)」と呼ばれる骨が首からお尻まで繋がっており、体幹を支えています。この脊柱のうち、腰部分が「腰椎(ようつい)」です。
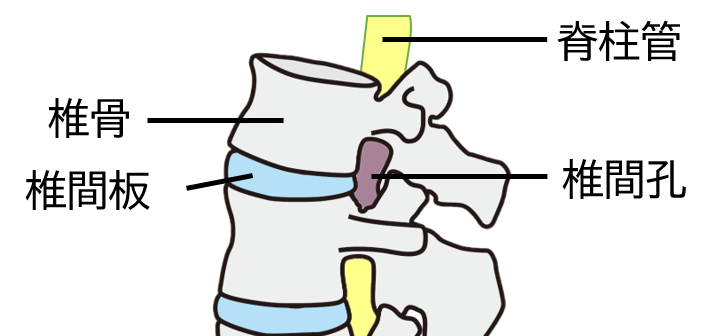
腰椎は5つの骨(椎骨:ついこつ)から構成され、椎骨の後ろには神経を守る空間「脊柱管(せきちゅうかん)」と、中には脳から末梢まで伸びる大事な神経「脊髄(せきずい)」が第1腰椎・第2腰椎あたりまで通っています。第2腰椎より下方になると、脊髄は馬のしっぽのような神経線維の束「馬尾神経(ばびしんけい)」となります。脊髄・馬尾神経は、骨と骨の小さな孔(椎間孔)から左右1対ずつ枝分かれして(神経根:しんけいこん)、お尻・太もも・足など下半身の末梢に到達します。
また、椎骨と椎骨の間には、クッション的役割の「椎間板(ついかんばん)」があります。椎間板の中心部はゲル状の「髄核(ずいかく)」、その外周には強固な軟骨「線維輪(せんいりん)」があり、二重構造で脊柱を支えています。通常、腰椎はやや前方に緩やかなカーブの形状をしており、腰椎にかかる負荷を分散させています。

腰椎椎間板ヘルニアは20代~50代に発症しやすいとされますが、高齢者でも他の腰椎疾患(脊柱管狭窄症など)に合併して起こります。女性と比べて、男性の発症頻度は約2~3倍*1と高くなっています。
*1(参考)患者さんのための腰椎椎間板ヘルニアガイドブック P.10
腰椎椎間板ヘルニアの症状
腰椎椎間板ヘルニアの主な症状は、次の通りです。
- 腰痛・お尻の痛み
初期症状として現れることが多いです。 - 痛みが足(片側)に広がり、しびれを伴う
初期症状を自覚してから、数日後に痛みが強くなり、しびれを伴って、2~3週間程度続きます。
特に、お尻~太もも裏にかけての痛みは「坐骨神経痛(ざこつしんけいつう)」と呼ばれ、腰椎椎間板ヘルニアの代表的な症状です。 - つまずきやすくなる
- 背骨が横に曲がる(疼痛性側弯:とうつうせいそくわん)
痛みから逃れようとして身体を傾けることで、発症します。 - 思うように足が動かせない・足が持ち上げられない(歩行障害)
高齢者のヘルニアで現れやすい症状で、筋肉麻痺が起こると歩行障害が現れます。 - 排尿・排便障害
膀胱への神経障害が起こると認められ、この場合には緊急の受診が必要です。
腰椎椎間板ヘルニアの原因
腰椎椎間板ヘルニアの原因は、椎間板の中央にあるゼリー状組織(髄核:ずいかく)が後方に飛び出して神経(脊髄・神経根)を圧迫することです。
なお、線維輪に亀裂が入り、亀裂からゼリー状の髄核が線維輪の外に飛び出すことを「ヘルニア」と呼びます。
腰椎椎間板ヘルニアになりやすい部位
腰椎椎間板ヘルニアを起こしやすい部位は、成人では第4腰椎と第5腰椎の間(下から2番目)・第5腰椎と仙骨の間(一番下)の2か所となります。なお、高齢者では成人よりも上位の椎間板(第1腰椎と第2腰椎の間~第3腰椎と第4腰椎の間)でのヘルニアがみられることがあります。
ただし、椎間板(髄核)の飛び出しがあるからといって、必ずしも痛み・しびれなどの症状が現れるとは限りません。
腰椎椎間板ヘルニアを引き起こす要因
ヘルニアを起こす要因は様々で、「遺伝的要因」と職業や生活などからの「環境要因」が絡み合って発症していると考えられています。
発症に影響を与える要因には、次のようなものがあります。
- 遺伝子(遺伝)
特に若年層(21歳以下)の患者様では、遺伝要因の影響が強いと報告*2されています。
また、近年、発症に関わる遺伝子(感受性遺伝子)やヘルニアの痛みに関する遺伝子型がいくつか報告されています。
*2(参考)腰椎椎間板ヘルニア診療ガイドライン (改訂第3版) P.24
- 加齢
加齢により、椎間板が弾力性を失って変性するため、傷つきやすくなります。
椎間板には血管がないため、一度傷つくと自力で修復できません。 - 重労働者(ブルーカラー)、バス・タクシーなどの運転手、医師・医療従事者など
中腰の姿勢や重い物の持ち運びが必要な仕事や、長時間の座り仕事・立ち仕事など、腰椎に負担のかかる姿勢での作業や仕事は椎間板の消耗を早め、変性を促進する原因となるため、発症頻度が高くなると考えられています。 - 喫煙
タバコに含まれる「ニコチン」によって、椎間板周囲の毛細血管が収縮し、栄養が充分に行き渡らなくなるので、椎間板が変性しやすくなります。過去に喫煙していた方と比べて現在も喫煙している方は発症リスクが高く、喫煙量が多くなるほどリスクが高まるとする報告があります。
腰椎椎間板ヘルニアの検査・診断
問診や触診、X線検査・MRI検査などの画像検査から診断します。
当院では、特にMRI検査での正確な診断によって、ヘルニアの根本的な発症原因を突き止めて、治療に繋げることに力を入れています。
ただし、MRI検査などでヘルニアの飛び出しが確認できても、症状が現れていなければ、すぐに治療する必要はありません。
問診・触診
自覚症状や、痛む場所・痛むタイミング・腰に負担を掛けるような環境の有無・病歴などについて、詳しく伺います。
また、触診では足の感覚・筋力や腱反射のチェックや、疼痛誘発テストなどを行い、どの部分の椎間板が飛び出しているかを推測します。ただし、高齢者では、ヘルニアが発生していても疼痛誘発テストで陰性となることがあります。
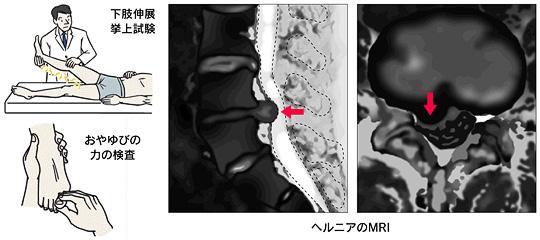
- 下肢伸展挙上テスト(かししんてんきょじょうテスト:SLRテスト)
腰椎椎間板ヘルニアでの痛みを誘発するテストです。
医師が患者様の膝を伸ばした状態で上に持ち上げて、太ももの後ろやふくらはぎ・すねの外側に痛み(坐骨神経痛)が現れるかどうかを確認します。若い方では高い割合で、痛みがみられます。 - 大腿神経伸展テスト(だいたいしんけいしんてんてすと:FNSテスト)
SLRテスト同様、痛みを誘発するテストです。うつぶせに寝転んで、医師が患者様の腰を押さえ、膝を上に持ち上げて、太ももの前側・すねの内側に痛みが現れるかをチェックします。高齢者にみられる上位椎間板ヘルニア(第1椎骨と第2椎骨の間、第2椎骨と第3椎骨の間、第3椎骨と第4椎骨の間)の場合には、痛みがみられます。
X線検査(レントゲン)
似たような症状を起こす別疾患(腫瘍や脊柱変形など)と鑑別します。
X線検査では、神経の明確な状態観察までは難しいですが、椎体間の狭小化や骨棘(こっきょく:骨の変性)などから、椎間板の状態をある程度予測することは可能です。
MRI検査
MRI検査では、椎間板の神経圧迫の状況を詳しく確認できるため、腰椎椎間板ヘルニアの確定診断が可能です。
※MRI検査の実施が必要と判断される場合、対応可能な提携施設などにご紹介させていただきます。
ほかにも、必要に応じて、CT検査、椎間板造影検査、神経根造影検査、神経検査などを行うケースがあります。
腰椎椎間板ヘルニアの治療法
腰椎椎間板ヘルニアの治療と言うと、これまで「手術による除去」が多かったのですが、近年の研究では「ヘルニアは2~3か月で自然退縮(縮小)して、症状が軽くなることが多い」と分かってきました。
そのため、まずは「保存的治療」から始め、それでも症状が取れないときや歩行障害、排尿・排便障害がみられた場合には「外科的手術」を選択することになります。
当院では、従来の保存的治療による痛みの改善に加え、再発や新たな部位の痛みの発生を予測して予防する治療「積極的保存治療」を実施しています。
医師と理学療法士*3が連携しながら、患者様一人一人に合わせたオーダーメイドの治療を行っております。
*3 理学療法士:国家資格であり、動作のエキスパート。医学的リハビリテーションの専門職。
保存的治療
腰椎椎間板ヘルニアでは、「痛みを抑える」「腰への負担を軽くする」の両方を並行して治療することが重要となります。
- 安静
痛みが強いときは、数日間腰の安静・保持を行います。
腰椎バンド・コルセットなど腰椎を保護・固定する装具を用いることがあります。
ただし、長期安静は筋肉の低下を招いてヘルニアの再発に繋がる恐れがあるため、装具の連続使用は、2~3か月程度に抑えます。

<腰が痛いときにオススメの安静姿勢>
膝と股関節を少し曲げた姿勢が、おすすめです。
仰向けに寝ているよりも、布団を丸めるなどして上半身を少し高くしたり、膝下にクッションを置いて、膝を曲げたりすると、痛みが和らぎます。
- 薬物療法
腰の安静と共に、消炎鎮痛効果のある内服薬・湿布や神経の内服薬、痛みに効果的な抗うつ薬、しびれがある場合にはビタミンB剤などを併用して、すみやかに痛みを取り除いて、早期からの運動療法に繋げます。 - 神経ブロック注射
薬物療法だけでは症状の緩和が不十分の場合には、痛みの悪循環を断ち切るために「神経ブロック注射」を実施するケースがあります。神経ブロック注射は、痛む部位の神経付近に麻酔薬を注射することで痛みを抑えます。
当院では、即効性が期待できる「腰部硬膜外ブロック」、筋膜と周辺組織の癒着も改善する「ハイドロリリース・筋膜リリース注射」が腰椎椎間板ヘルニアに対応しており、患者様の症状などに合わせて選択します。
※ブロック注射ページにリンクする(要確認)
- リハビリテーション
リハビリテーション(リハビリ)とは、医師の指示のもと理学療法士と共に行う治療です。患者様の症状などに合わせて、運動療法・徒手療法・マッサージ・牽引療法・温熱療法・物理療法*4・装具療法を組み合わせて実施することで、痛みなどの症状緩和、血流改善・関節可動域の拡大、筋力強化、運動機能の回復・維持、動作練習・歩行訓練など能力向上に努めます。
なお、運動療法は通常、強い痛みが落ち着いてから開始します。下半身を中心とした姿勢や動作の改善、体幹・筋肉トレーニングなどで腰への負担を軽減させます。
*4物理療法:電気・光線・超音波・熱などの物理エネルギーを利用して、炎症や症状の改善、回復を促進する治療法。
外科的手術
椎間板による神経の圧迫が重症化したケースでは、外科的手術を検討します。
特に重篤な運動障害、排尿・排便障害がみられる場合には、早期手術の実施が望ましいとされています。
<手術の適応例>
- 保存的治療を行っても、耐えがたいほどの痛み・しびれがあり、日常生活に支障を来している
- 足(つま先)が上がらず、歩けない
- 歩行障害・排尿障害を伴う
なお、手術にはいくつかの術式があり、近年は内視鏡を使った低侵襲な手術も広く行われています。当院では、患者様の年齢や体力・どこまでの回復を希望するかなどを伺い、よくご相談させていただいた上で選択しています。また、退院後も継続して、リハビリテーションを実施していく必要があります。
※検査の結果、手術の必要があると判断された場合には、適宜近隣の対応病院をご紹介させていただきます。
- 内視鏡下椎間板摘出術(MED法)
中等度~重症の方を対象とした低侵襲のヘルニア摘出術で、現在主流の手術法です。腰の後ろ側(約1.6cm)を皮膚切開して、そこから内視鏡など器具を挿入し、モニターで拡大しながら手術を行います。従来の切開と比べて傷口は小さく済み、早期退院が可能です。ただし、変形が強かったり高度の脊柱管狭窄症を合併したりする場合には、適応とならないことがあります。
手術は全身麻酔下で行われ、約1時間程度で終了します。手術翌日から歩行開始となり、平均入院期間は1週間前後です。 - 経皮的内視鏡下腰椎椎間板ヘルニア摘出術(PELD法)
MED法よりもさらに低侵襲のヘルニア摘出手術として注目されている方法で、2012年より保険適用となりました。
PELD法では、直径約6mmの極細内視鏡を使用して、椎骨と椎骨の間にある隙間(椎間孔:ついかんこう)を利用して直接ヘルニアを摘まみ出すので、基本的に筋肉や骨・じん帯をほとんど切らない手術が可能です。
また、局所麻酔にて実施可能で、手術は20~40分程度で終了します。傷口が小さいので抜糸も不要です。PELD法は日帰りまたは一泊入院の手術で実施が可能、さらに手術当日から歩行を開始できるため、早期の社会復帰が見込めます。
ただし、骨棘(こっきょく:骨のとげ)が顕著である場合や、ヘルニアが二か所以上ある場合では、適応にならないことがあります。
- 顕微鏡下椎間板摘出手術(MD法)
顕微鏡下で施術するヘルニア摘出手術です。MED法と同じく全身麻酔となります。
皮膚切開は約3~5cmと、MED法・PELD法と比べて大きくなりますが、様々なタイプのヘルニアや、脊柱管狭窄症・すべり症などの合併症にも対応します。神経・血管を拡大して見ながら施術できるため安全性が高く、神経の圧迫が取れたかどうかの確認も容易です。手術時間は2時間程度で、約1~2週間の入院が必要です。
そのほか、腰椎すべり症など椎間板の変性が強く腰椎が不安定なときや、重症の神経障害による痛みを伴っているときには、脊柱の安定性を保つため、椎間板の一部を切除して、スクリュー(ネジ)などで椎体を固定する「固定術」を併用することがあります。
よくある質問
1)どんな人が「腰椎椎間板ヘルニア」になりやすいですか?
次のような腰への負担に対する危険因子を持つ方は、持たない人と比べて、腰椎椎間板ヘルニアの発症リスクが高いとされています。ご注意ください。
- 仕事や子育てなど、日常的に中腰・前かがみの姿勢をすることが多い
- 重たい荷物を持つ、腰を強くひねる動作をすることが多い
- 姿勢が悪い(猫背)
- 長時間座りっぱなし、立ちっぱなしの仕事をしている
- 肥満である
- ハイヒールをよく履いている
2)腰椎椎間板ヘルニアと似ている病気はありますか?
腰椎椎間板ヘルニアと同様に「腰に痛み・しびれが現れる病気」には、「脊柱管狭窄症」「腰痛分離すべり症」があります。
- 腰椎椎間板ヘルニア
痛い・しびれなどの症状は、前かがみ姿勢で強くなります。 - 腰部脊柱管狭窄症
腰の脊柱管が狭くなることによって、神経圧迫や血流障害を引き起こします。
痛み・しびれなどの症状は「腰を後ろに反ったとき」「立っているとき」「歩行時」に現れ、一方「前かがみ姿勢」では症状が楽になります。 - 腰椎分離すべり症
腰椎分離症は10歳~15歳の成長期のお子さんに多くみられる、腰椎の疲労骨折です。分離症をきちんと治療せず、そのまま徐々に上下の骨にズレ(すべり)が生じて、「腰椎分離すべり症」へ移行することがあります。
脊柱管狭窄症と同じように、腰椎を後ろに反らしたときに痛みが強くなります。
3)腰椎椎間板ヘルニアの予防法を教えてください。
腰への負担を避けることは、発症リスクの軽減や症状悪化の予防に繋がります。
- 正しい姿勢をする
長時間同じ姿勢や腰に負担のかかる姿勢は、ヘルニアの発症リスクが高まります。特に「うつぶせ寝」は腰への負担がかかりますので、避けましょう。やや固めのベッドや布団がおすすめです。
<理想的な姿勢>
※下記の部位が縦に一直線となるように意識しましょう。- 立ち姿勢:耳たぶ-肩-足の付け根-膝のお皿-外くるぶし
- 座った姿勢:耳たぶ-肩-足の付け根
- 体幹を鍛える
腹部の体幹(腹圧)を意識して、お腹にグッと力を入れる練習や、背筋のストレッチをして鍛えましょう。お腹周りの筋肉が天然のコルセットとなります。 - 腰に負担がかかるような動作を避ける
中腰での作業は避け、自分より高い位置にあるものを取るときは台を使う、自分より低い位置のときには膝を曲げるなど高さを調節して、腰への負担を減らしましょう。 - 肥満を解消し、適正体重を保つ
肥満傾向がある方はない方と比べて、腰椎にかかる負担が大きくなります。運動などを取り入れ、減量するようにしましょう。 - お風呂で温めて血行を良くする
- 血行促進は、筋肉の疲労回復や痛みの改善など自然治癒力の向上に繋がります。お風呂に入ることは、温熱療法のひとつと言えるため、なるべくシャワーだけで済ませず湯船に浸かって体を温めましょう。
- 禁煙
喫煙によって、椎間板の退行スピードが加速して、発症リスクが高まるとする報告があります。
まとめ
腰椎椎間板ヘルニア診療ガイドライン2021*5によると、腰椎椎間板ヘルニアの有病率は世界各地の調査結果から人口の約1%前後と考えられており、日本では約100万人が罹患しているとされます。
*5(参考)腰椎椎間板ヘルニア診療ガイドライン2021 P.10|日本整形外科学会・日本脊椎脊髄病学会
腰椎椎間板ヘルニアを悪化させないためには、遺伝や老化以外の発症要因(環境因子)をできるだけ避け、腰の負担を掛けないよう意識して生活することが大切です。
当院では症状改善だけでなく、医師と理学療法士が連携した積極的なリハビリテーション治療と姿勢・動作矯正などによって、腰椎に負担をかけない身体作りをサポートしています。
「腰・お尻・足の痛みやしびれ」「足が上がらない、つまずく」などお困りの方は、一度お気軽に当院までご相談ください。